Памятка особенности местной хирургии при сахарном диабете


Сахарный диабет — болезнь, предъявляющая повышенные требования к больным, которые хотят жить и чувствовать себя в норме. Если хотите жить, учитесь жить с сахарным диабетом. Сахарный диабет это своего рода образ жизни, но не приговор. Есть определеный свод правил (памятка для больных сахарным диабетом) которые должен знать каждый больной диабетом.
Памятка диабетику включает следующие правила:
- Больные сахарным диабетом должны разбираться в лекарственных препаратах и их назначениях.
- Для больных 1 типа диабета нужны разные инсулины, для больных 2 типа сахарного диабета нужны лекарства снижающие уровень сахара в крови.
- Также нужно принимать препараты защищающие от хронических осложнений (в первую очередь — сосудов глаз, почек и ног), обязательно обще укрепляющая терапия с использование витаминов и минеральных веществ.
- Больные обязаны владеть методикой использования всех этих средств, знать, какой инсулин годится им лучше всего, куда и как нужно его вводить. Знайте о последствиях неправильной дозировки, и передозировки препарата.
Расписание для больных сахарным диабетом

Больной сахарным диабетом должен придерживаться четкого расписания ввода инсулина или приема таблеток и приема пищи — в смысле времени приема, количества и состава пищи. Предусмотрите все ситуации, когда вы не е принять инсулин и продумайте варианты действий.
Важно! Иметь при себе «аптечку для диабетика»
Должна быть вода для диабетиков на инсулине для предупреждения гипогликемии.
А также:
- десять кусочков сахара;
- бутылка лимонада (пепси, фанта и т.д.) или сладкого
чая емкостью 0,5 литра; - одно-два яблока;
- сладкое печенье 150—200 грамм;
- бутерброды на черном хлебе не менее двух.
Диабетики на инсулине не должны испытывать чувство голода, это может быть признак гипогликемии.
Больным нельзя предать, диабетики должны разбираться в составе пищи в количестве углеводов, белков и жиров. Как тот или иной продукт и с какой скоростью повышает сахар в крови.

Вы должны уметь пользоваться сахарозаменителями и готовить специальные диабетические блюда.
Вы должны тщательно планировать любые физические нагрузки, начиная от легких (небольшая уборка квартиры, прогулка на 2-3 километра) до тяжелых — перетаскивание тяжестей в течение 2 — 3 часов, усиленные занятия спортом. Физические нагрузки при диабете совершенно необходимы, так как они держат тонус организма и уменьшают сахар в крови, но эти нагрузки обязаны быть легкими или средними, но не угнетающими.
Дневник диабетика

Больным диабетом надо вести дневник, отмечая в нем целый ряд обстоятельств:
- дозу инсулина;
- время и состав каждого приема пищи, пересчет съеденного в хлебные единицы (разумеется, в тот день, когда вы проводите анализы);
- время анализа и значение глюкозы в крови, замеренное с помощью глюкометра, ваш вес и кровяное давление;
- приемы лекарств и витаминов, защищающих от хронических диабетических осложнений — что собственно принималось, когда и в какой дозе;
- острые диабетические осложнения (гипергликемия и гипогликемия), которые произошли с вами, а также анализ их факторов.
Вам необходимо овладеть навыками контроля диабета — и прежде всего научиться пользоваться глюкометром, а также полосками, позволяющими определить содержание сахара в моче и крови.
Вам нужно фиксировать свой вес, а для этого нужны напольные весы.
Запрещенные продукты
В число продуктов, которые больным СД 1 типа необходимо исключить, а 2 типа — сократить до минимума, входят все гастрономические товары, в составе которых присутствует сахар, фруктоза и крахмал: картофель;
- кондитерские изделия (в том числе и с пометкой «для диабетиков»);
- сахар (белый и коричневый);
- хлеб (цельнозерновой и обычный);
- рис и кукуруза;
- мюсли; макаронные изделия; фрукты,
- содержащие большое количество глюкозы (например, виноград);
- некоторые другие виды еды.
Аптечка для Диабетика

Для предотвращения острых и хронических осложнений при диабете необходимо скомпоновать и постоянно ревизировать свой медицинский «арсенал». Как полноценно собрать и где хранить препараты? Содержимое аптечки:
№1. Глюкоза
В аптечке должно быть несколько упаковок таблетированной глюкозы, которая применяется для купирования гипогликемии. Есть дома сахар, мед, конфеты или нет — не важно. Глюкоза должна быть. От ее наличия часто зависит жизнь диабетика.
№2. Препараты гипогликемического действия
Препараты гипогликемического действия (снижающие сахар крови), назначенные врачом, или грамотно подобранные самостоятельно.
№3. Нитроглицерин
Применяют для купирования приступов стенокардии (стенокардия — частое хроническое осложнение диабета). Приступ может возникнуть впервые, в покое или при напряжении (острая боль в груди). Прием нитроглицерина обычно боль снимает. Если нет, или приступ менее одной минуты, то причину нужно устанавливать (поджелудочная железа, остеохондроз, газообразование в кишечнике и т.д.).
№4. Аспирин кардиологический
Применяют для профилактики сердечно-сосудистых заболеваний посредством разжижения крови. От обычного аспирина отличается разовой уменьшенной дозировкой для приема. Назначается врачом. Имеет ряд противопоказаний.
№5. Слабительные средства
Слабительное средство (свечи, лист сены, кора крушины и т.д.). При диабете нельзя допускать длительных запоров. Они могут вызвать травму кишечника (трещина в заднем проходе, кровотечения). Их заживление будет достаточно проблематичным.
№6. АЕвит
Комплексный витаминный препарат, направленный на улучшение обмена веществ и регенерацию(восстановление) проводимости сосудов (улучшение кровообращения). При сахарном диабете страдают сосуды (ухудшается их проводимость). Поэтому применение АЕвита становится необходимостью.
№7. Препараты для снижения холестерина в крови
Предварительно необходимо провести анализ крови на холестерин. При повышенном его уровне требовать от врача назначения холестериноснижающего препарата. Высокий холестерин в крови образует тромбы в сосудах, происходит закупорка капилляров.
№8. Левомеколь
Антибактериальная мазь на основе антибиотика левомицетина. Применяют для накладывания повязок при плохозаживающих ранах.
№9. Ихтиоловая мазь
При возникновении фурункулов и нарывов накладывают повязки с ихтиоловой мазью. В зависимости от размеров нарыва рассматривают вопрос о приеме антибиотиков. Часто повязок с ихтиолом недостаточно для «прорыва» фурункула.
№10. Мазь Вишневского
Применяют для накладывании повязок на «прорвавший» фурункул, как ранозаживляющее средство.
№11. Адренобеттаблокаторы (анаприлин, пропранолол, верапамил)
Улучшают питание кислородом сердечной мышцы. Применяют для снятия приступов тахикардии. В некоторых случаях при нарушении сердечного ритма принимают постоянно. Анаприлин (пропранолол) имеет ряд противопоказаний. При его приеме могут быть скрыты признаки гипогликемии (отсутствие учащенного сердцебиения). При лечении диабета препаратами сульфанилмочевины (глибенкламид, манинил и т.д.) анаприлин не применяют. Есть данные, что анаприлин снижает выработку поджелудочной железой инсулина. Адренобеттаблокаторы при необходимости должен назначить кардиолог.
№12. Оксолиновая мазь
Противовирусный препарат. Во время эпидемий гриппа, а так же при заболевании гриппом обрабатывают носовые проходы. Оксолиновая мазь применяется для лечения и профилактики. Есть положительные результаты при лечении оксолином герпеса, особенно носогубной части.
№13. Септефрил
Лечение воспаления горла
№14. Антибиотики
Необходимость в их применении может возникнуть неожиданно. Возможно, ситуация сложится таким образом, что назначить их применение придется самому себе. Принимая антибиотики, учитывайте, что параллельно необходимо применить препарат, восстанавливающий микрофлору кишечника, предупредив этим возникновение дисбактериоза.
Хранение аптечки для диабетика
Выделить постоянное легкодоступное (но не детям!) прохладное темное место. Не нужно хранить аптечку в ванной из-за высокой влажности в этом помещении.
Основной критерий: это место легкодоступно, не доступно детям, соблюдается температурный режим.
Видео: Сахарный диабет питание. Сахарный диабет диета. Рецепты, памятка при диабетику
Читать так же по теме:
Норма холестирина для женщин.
Сахар в крови у женщин после 30 — 40 — 50 — 60 — 70 лет.
Источник
в виде атеросклероза, кальцинирующего склероза Минкеберга, диффузного фиброза интимы с развитием макроангиопатии. Указанные факторы ухудшают кровоснабжение тканей и способствуют более быстрой их деструкции.
3.Высокая склонность к тромботическим осложнениям. Сущест-
венную роль в этом процессе играет изменение реологических свойств крови. Вязкость плазмы крови при СД повышается вследствие гиперлипидемии и гипергликемии. Высокая агрегационная способность форменных элементов, гиперфибриногенемия, патологическая жесткость эритроцитов приводят к замедлению кровотока, внутрисосудистой агрегации тромбоцитов и эритроцитов, развитию сладж-синдрома и тромбоза.
4.Быстро развивается перитонит. При этом источником перитони-
та может быть не только патология органов брюшной полости, но и передней брюшной стенки, забрюшинной и параректальной клетчатки. Перитонит вследствие снижения иммунитета и угнетения пластических свойств тканей при СД быстро приобретает распространённый характер с развитием сепсиса с полиорганной недостаточностью.
5.Быстро развиваются почечная, сердечно-сосудистая, дыхатель-
ная недостаточности как следствие уже имеющегося поражения этих систем при СД.
6.Медленное заживление ран, частые гнойные осложнения. Причина этого в нарушении микроциркуляции и в высокой антибиотикорезистентности, имеющейся у пациентов с СД вследствие частого стационарного лечения и предшествующей антибиотикотерапии.
1.Высокий риск развития осложнений при проведении анестезии и операции при возникновении нарушений обмена веществ, обезвоживания, ацидоза, угнетения иммунитета и регенерации.
2.Операционная травма, нарушение микроциркуляции, кровопотеря, гипотония и некроз усугубляют метаболические расстройства.
3.Течение послеоперационного периода без опасных для жизни осложнений возможно только при полной компенсации диабета и стабилизации гомеостаза.
Подготовка больных с диабетом к плановым операциям:
1. За 2–3 суток до операции перевод на лечение простым инсулином. Предпочтение отдается дробному введению малых доз простого инсулина.
17
2. За 1 день до операции — внутривенная инфузия 5 %-ного раствора глюкозы. Ввести инсулин под контролем гликемии до уровня 8,3– 8,9 ммоль/л.
3. В день операции продолжить инфузию 5 %-ного раствора глюкозы, определять уровень гликемии до и во время операции каждые 2 часа и в соответствии с этим назначить простой инсулин.
Подготовка больных с диабетом к экстренным операциям
1.Инфузионная терапия для ликвидации гипогидратации и гипово-
лемии.
2.Введение простого инсулина после получения информации об уровне глюкозы в крови.
3.Экстренные операции выполняют и при высоком уровне глюкозы (13,8–16,6 ммоль/л), но это крайне опасно для больного и может применяться только при вскрытии гнойников и лечении перитонита.
Коррекция гликемии
1.Без особого риска можно ввести 8–10 ЕД простого инсулина на 500 мл физиологического раствора.
2.При уточнении уровня гликемии ввести 10 ЕД простого инсулина на каждые 5,55 ммоль/л, если концентрация глюкозы выше 13,9 ммоль/л.
Схема коррекции гликемии во время операции
Во время операции постоянная инфузия простого инсулина
под контролем гликемии и калия крови каждый час
Гликемия
5,5–11,1 ммоль/л
Глюкоза + калий + простой инсулин 2–4 ед/ч
Гликемия более 11,1 ммоль/л
NaCl 0,9 % 400,0 + про-
стой инсулин 2–4 ед/ч
Интраоперационная гликемия должна быть 8,5–11,0 ммоль/л.
18
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ САХАРНОГО ДИАБЕТА
Несмотря на успехи инсулинотерапии, летальность и количество осложнений при СД продолжают расти. В связи с этим имеется необходимость в разработке методов хирургического лечения СД. Наиболее перспективными являются следующие направления решения этой проблемы:
1.Органная трансплантация поджелудочной железы.
2.Трансплантация культуры островковых клеток поджелудочной железы.
Органная трансплантация поджелудочной железы:
1)тотальная (с 12-перстной кишкой или без нее);
2)сегментарная (тело и хвост);
3)пересадка поджелудочной железы с почкой.
Недостатки органной пересадки поджелудочной железы:
1.Сложность технического исполнения и связанный с этим высокий риск осложнений.
2.Высокая летальность (7–12 %).
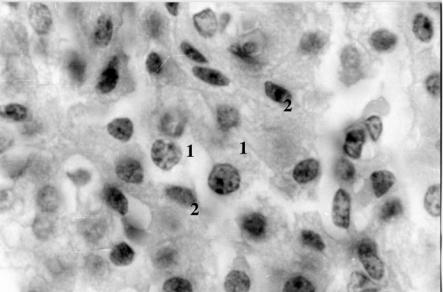
3.Необходимость иммуносупрессивной терапии для реципиента. При этом стероиды, используемые для иммуносупрессии, обладают выраженным диабетогенным действием, а циклоспорин А токсичен для β-клеток поджелудочной железы. Кроме того, применение иммунодепрессантов сопровождается снижением общей резистентности организма и высоким риском развития злокачественных новообразований (см. рис.).
Рис. β- и α-инсулоциты в культуре островковых клеток поджелудочной железы. 1-β-клетка, 2-α-клетка. Окраска альдегид-фуксином.
19
Этих недостатков лишен метод хирургического лечения СД путем
трансплантации культуры островковых клеток поджелудочной железы. Метод технически более прост, лишен возможных тяжелых осложнений.
Места трансплантации культуры островковых клеток:
1)мышца, печень, селезенка, капсула почки;
2)сосудистое русло;
3)красный костный мозг.
Без подавления иммунной реакции отторжения эффект трансплантации окажется кратковременным. Назначение же иммунодепрессантов не желательно по приведенным выше причинам. В связи с этим в настоящее время разрабатывается концепция достижения длительного функционирования трансплантированной культуры островковых клеток без назначения иммуносупрессоров. В разработке данной концепции можно выделить следующие направления:
1.Помещение культуры островковых клеток в капсулу, непроницаемую для иммунных клеток и молекул реципиента, т. е. иммуноизоляция культуры островковых клеток.
2.Трансплантация культуры островковых клеток в иммунологически привилегированные зоны (сосудистое русло, красный костный мозг). В этих зонах, в силу их анатомического строения и функции, имеются условия для развития иммунологической толерантности — состояния, когда чужеродная ткань не распознается иммунокомпетентными клетками реципиента.
Дальнейшие исследования и разработка указанных подходов позволит улучшить результаты лечения пациентов с СД и предупредить развитие многих тяжелых осложнений.
ЛИТЕРАТУРА
Основная
1.Шотт, А. В. Курс лекций по частной хирургии / А. В. Шотт, В. А. Шотт.
Минск: Асар, 2004. 528 с.
2.Хирургические болезни : учеб. / под ред. М. И. Кузина. 3-е изд. перераб. и доп.
М.: Медицина, 2002. 784 с.
Дополнительная
1.Балаболкин, М. И. Диабетология / М. И. Балаболкин. М.: Медицина, 2000.
671 с.
2.Кулешов, Е. В. Хирургические заболевания и сахарный диабет / Е. В. Кулешов. Киев: Здоровья, 1990. 184 с.
20
Источник
СД является фактором высокого хирургического и анестезиологического риска,
НО НЕ ЯВЛЯЕТСЯ ПРОТИВОПОКАЗАНИЕМ К ОПЕРАЦИЯМ
Послеоперационные осложнения и период восстановления у пациентов с сахарным диабетом соответствуют популяционным значениям при уровне гликемии натощак менее 8 ммоль/л и постпрандиально менее 10 ммоль/л
Общие принципы периоперационного ведения больных СД
- Плановые оперативные вмешательства у больных, получающих медикаментозную сахароснижающую терапию, проводятся утром (в первую очередь)
- Интраоперационная антибиотикопрофилактика показана при любых операциях, в том числе «чистого» типа»
- Особо тщательная профилактика тошноты, рвоты и атонии ЖКТ – при диабетической вегетативной нейропатии и при декомпенсации СД
- Контроль за регулярным опорожнением мочевого пузыря для профилактики восходящей инфекции при вегетативной нейропатии
- Обязательная немедикаментозная и медикаментозная профилактика венозных тромбозов/эмболий, особенно у декомпенсированных больных СД
Обследование больного СД для снижения периоперационного риска:
- Гликемия, кетонурия, HbA1c перед плановыми операциями
- Степень гидратации (АД, диурез), КЩС (как минимум, рН и бикарбонат), К+, Na+
- Коагулограмма
- Сердечно-сосудистая система (перед средними и большими операциями):
- ЭКГ, АД;
- Подробный анамнез и ортостатические пробы для диагностики диабетической вегетативной нейропатии сердечно-сосудистой системы (при наличии высокая эпидуральная и высокая спинальная анестезия противопоказаны)
- Офтальмоскопия с расширением зрачка.
- Почки и мочевыводящие пути: креатинин, протеинурия, СКФ, сбор анамнеза для диагностики вегетативной нейропатии мочевого пузыря
- Желудочно-кишечный тракт: сбор анамнеза для диагностики диабетической вегетативной нейропатии (гастропарез, энтеропатия)
В послеоперационном периоде в хирургическом отделении:
- Регулярное питание, включая промежуточные приемы пищи;
- Экспресс-анализ гликемии в отделении и быстрая коррекция дозы инсулина;
- Больных СД 2 типа, ранее компенсированных на диете или ПССП, переводить с инсулина на ПССП/диету до выписки из стационара только при полной уверенности в отсутствии гнойно-воспалительных осложнений и в хорошем заживлении раны (оптимально – не ранее снятия швов).
Особенности медикаментозной терапии
Плановая терапия | Накануне операции | Во время операции | ||
| Малые операции | Операции средней тяжести | Большие оперативные вмешательства | ||
| Диета | — | Гликемия каждые 3-4 часа | Инфузия 5% глюкозы, гликемия каждые 2–3 ч | Парентеральное питание. Гликемия ежечасно, инсулин иметь наготове |
| Бигуаниды | Отмена за 48 часов до операции | Гликемия каждые 3–4 часа | Инфузия 5% глюкозы, гликемия ежечасно | Инфузия 5–10% глюкозы, гликемия ежечасно. Перед операцией – 50% (СД 2 типа) или 80–100% (СД 1 типа) ИПД или НВВИ |
| Препараты сульфонил-мочевины или глиниды | Если можно ужинать: прием в обычной дозе; если нельзя – уменьшение дозы вдвое | |||
| Другие ПССП* | Отменить | |||
| ИПД** | Если можно ужинать: обычная доза; если нельзя – уменьшение на 20-50% | До операции –ввести 50% утренней дозыИПД. Инфузия 5% глюкозы, гликемия ежечасно | Инфузия 5–10% глюкозы, гликемия ежечасно. Перед операцией – 50% (СД 2 типа) или 80–100% (СД 1 типа) ИПД или НВВИ**** | |
| ИКД*** +ИПД | Если можно ужинать: обычная доза ИКД+ИПД; если нельзя – только ИПД | |||
*Пероральные сахароснижающие препараты
**Инсулин продолжительного действия
***Инсулин короткого действия
**** Непрерывное внутривенное введение инсулина
Обязательно определение К+ до и после операции. При нормальной функции почек и
нормальном К+ – по 18–20мл 4%-ного раствора KCl на каждый литр 5%-ного раствора
глюкозы (при гипокалиемии – больше).
Галстян Г.Р., Майоров А.Ю., Кураева Т.Л., Петеркова В.А. и соавт. Методические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом» (под редакцией Дедова И.И., Шестаковой М.В.). Издание пятое, Москва, 2011 г.
Source: actendocrinology.ru
Источник
