Сахарный диабет биохимия в схемах
Страница 1 из 3
Сахарный диабет (СД) – полиэтиологическое заболевание, связанное:
- со снижением количества β клеток островков Лангерганса,
- с нарушениями на уровне синтеза инсулина,
- с мутациями, приводящими к молекулярному дефекту гормона,
- со снижением числа рецепторов к инсулину и их аффинности в клетках-мишенях,
- с нарушениями внутриклеточной передачи гормонального сигнала.
Выделяют два основных типа сахарного диабета:
1. Инсулинзависимый сахарный диабет (ИЗСД, диабет 1 типа) – диабет детей и подростков (ювенильный), его доля составляет около 20% от всех случаев СД.
2. Инсулиннезависимый сахарный диабет (ИНЗСД, диабет 2 типа) – диабет взрослых, его доля – около 80%.
Подразделение типов СД на взрослый и ювенильный не всегда корректно, так как встречаются случаи развития ИНЗСД в раннем возрасте, также ИНЗСД может переходить в инсулинзависимую форму.
Причины сахарного диабета
Недостаточный синтез инсулина
Развитие ИЗСД (СД 1 типа) обусловлено недостаточным синтезом инсулина в β-клетках островков Лангерганса поджелудочной железы. Среди причин этого в настоящее время на первый план выдвигаются аутоиммунные поражения и инфицирование β-тропными вирусами (вирусы Коксаки, Эпштейна-Бар, эпидемического паротита).
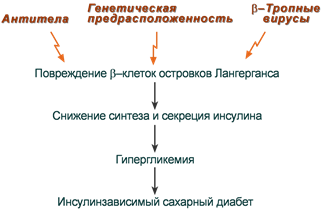
Причины инсулинзависимого сахарного диабета
Помним, что проницаемость стенки кишечника у младенцев выше, чем у взрослых, и это позволяет в первые дни и месяцы жизни сформировать у него пассивный иммунитет за счет перехода антител матери в кровь ребенка.
В связи с этим при использовании коровьего молока или молочных смесей для вскармливания младенцев имеется риск развития ИЗСД из-за возможного развития иммунного ответа на молочный альбумин и переключения иммунной атаки на β-клетки поджелудочной железы.
Происходит это в результате того, что некоторые пептидные участки альбумина коровьего молока и человеческого инсулина схожи между собой. Поэтому при проникновении их через кишечный барьер у детей-носителей антигенов главного комплекса гистосовместимости D3/D4 может возникнуть перекрестная иммунная реактивность и, как следствие, аутоиммунный ответ против собственных β-клеток, что приводит к инсулинзависимому сахарному диабету.
Нечувствительность клеток к инсулину
Для ИНЗСД (СД 2 типа) ведущей причиной является инсулинорезистентность из-за снижения чувствительности клеток-мишеней к гормону. Здесь выделяют две глобальные причины:
- снижение активности рецепторов (рецепторные механизмы),
- нарушение проведения сигнала от рецептора к внутриклеточным ферментам (пострецепторные механизмы).
Рецепторные механизмы
Функциональные нарушения рецепторов — замедляют связывание инсулина и ответ на него:
- увеличение диаметра и площади поверхности жировых клеток (ожирение) — снижение скорости образования рецепторных микроагрегатов,
- повышенная вязкость мембран (снижение доли ненасыщенных жирных кислот в фосфолипидах, увеличение содержания холестерина),
- блокирование инсулиновых рецепторов антителами,
- нарушение мембран в результате активации процесов ПОЛ.
Структурные нарушения рецепторов — не позволяют связываться с гормоном или отвечать на его сигнал.
- изменение конформации рецепторов инсулина при воздействии свободных радикалов (продуктов окислительного стресса).
Пострецепторные механизмы
Пострецепторные механизмы сопровождаются ослаблением проведения сигнала через фосфатидилинозитол-4,5-дифосфат-3-киназный путь (ФИ-3-киназный).
В настоящее время ослабление проведения сигнала через IRS-ФИ-3-киназный путь считают главной причиной инсулинорезистентности.
В результате развиваются снижение активации белков этого сигнального пути, отсутствие быстрых эффектов инсулина, а именно активации трансмембранных переносчиков глюкозы (ГлюТ4) и метаболических ферментов утилизации глюкозы.
Предложено два механизма нарушения ФИ-3-киназного пути:
- Фосфорилирование серина (но не тирозина) в составе IRS уменьшает его способность связываться с ФИ-3-киназой и ослабляет ее активирование. Данный процесс катализируется множеством серин-треониновых киназ, активность которых повышается при воспалении, стрессе, гиперлипидемиях, ожирении, переедании, дисфункции митохондрий.
- Нарушение баланса между количеством субъединиц ФИ-3-киназы (p85 и p110), т.к. эти субъединицы могут конкурировать за одни и те же участки связывания с белком IRS. Этот дисбаланс меняет активность фермента и снижает передачу сигнала. Причиной патологического повышения отношения p85/p110 предполагают высококалорийное питание.
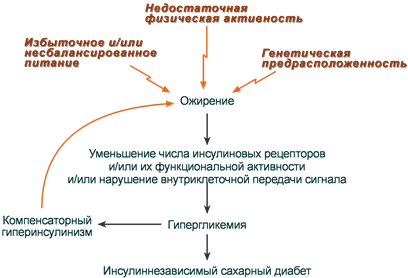
Причины развития инсулиннезависимого сахарного диабета
Развивающуюся при беременности инсулинорезистентность связывают с увеличенной экспрессией в клетках скелетных мышц субъединицы p85, вызванной повышением концентрации человеческого плацентарного гормона роста. Соответственно, изменяется соотношение p85/p110 и ухудшается развертывание быстрых эффектов инсулина.
Источник
Сахарный диабет
Сахарный диабет (Diabetes
mellitus) — широко распространенное заболевание, которое наблюдается при
абсолютном или относительном дефиците инсулина. Нехватка этого пептидного
гормона (см. сс. 78, 82) отражается главным образом на обмене углеводов и
липидов. Сахарный диабет встречается в двух формах. При диабете I типа
(инсулинзависимом сахарном диабете) уже в раннем возрасте происходит гибель
инсулинсинтезирующих клеток в результате аутоиммунной реакции. Менее тяжелый
диабет II типа (инсулиннезависимая форма) обычно проявляется в более
пожилом возрасте. Он может быть вызван различными причинами, например пониженной
секрецией инсулина или нарушением рецепторных функций.
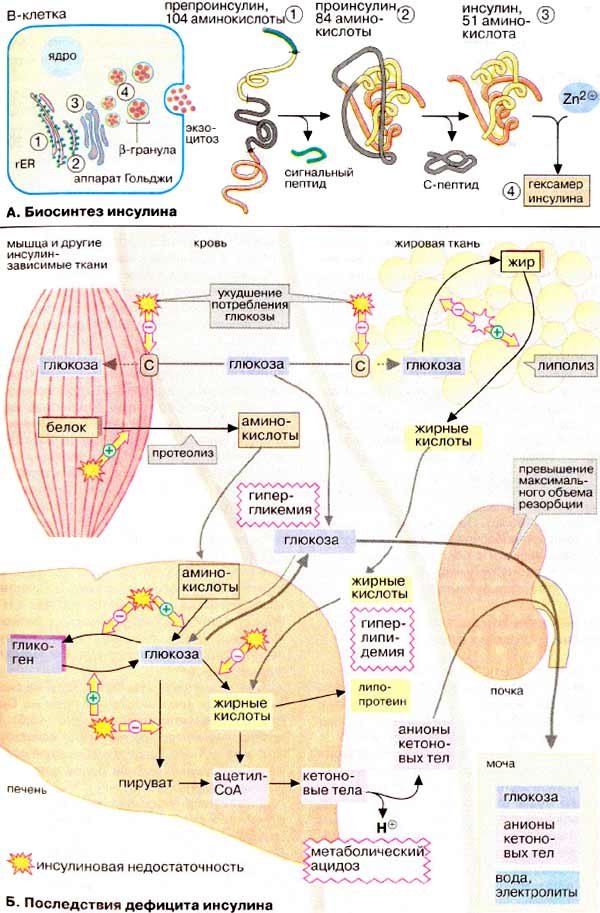
А. Биосинтез инсулина
Инсулин синтезируется в β-клетках
островков Лангерганса поджелудочной железы. Как и многие секреторные
белки, предшественник гормона (препроинсулин) содержит сигнальный пептид,
который направляет пептидную цепь внутрь эндоплазматического ретикулума (см. с.
226), где после отщепления сигнального пептида и замыкания дисульфидных мостиков
образуется проинсулин. Последний поступает в аппарат Гольджи и
депонируется в клеточных везикулах, β-гранулах. В этих гранулах путем
отщепления С-пептида образуется зрелый инсулин, который
сохраняется в форме цинксодержащего гексамера (см. с. 82) вплоть до
секреции.
Б. Последствия дефицита
инсулина
Воздействие инсулина на обмен углеводов рассмотрено
на с. 160. Его механизм сводится к усилению утилизации
глюкозы и подавлению ее синтеза de novo. К этому следует добавить,
что транспорт глюкозы из крови в большинство тканей также является инсулинзависимым
процессом (исключения составляют печень, центральная нервная система и эритроциты).
Инсулин влияет также на липидный
обмен в жировой ткани: он стимулирует синтез жирных кислот из глюкозы, что
связано с активацией ацетил-КоА-карбоксилазы (см. с. 164), и усиливает
генерацию НАДФН + Н+ в ГМП (см. с. 154). Другая функция инсулина —
торможение расщепления жиров и деградации белков в мышцах. Таким образом,
недостаточность инсулина ведет к глубоким нарушениям промежуточного метаболизма,
что и наблюдается у больных сахарным диабетом.
Характерный симптом заболевания —
повышение концентрации глюкозы в крови с 5 мМ (90 мг/дл) до 9 мМ (160 мг/дл) и
выше (гипергликемия, повышенный уровень глюкозы в крови). В мышцах
и жировой ткани, двух наиболее важных потребителях глюкозы,
нарушаются усвоение и утилизация глюкозы. Печень также утрачивает
способность использовать глюкозу крови. Одновременно повышается глюконеогенез и
вместе с тем усиливается протеолиз в мышцах. Это еще более увеличивает уровень
глюкозы в крови. Нарушение реабсорбции глюкозы в почках (при концентрации
в плазме 9 мМ и выше), приводит к ее выведению с мочой
(глюкозурия).
Особенно серьезные последствия имеет
повышенная деградация жиров. Накапливающиеся в больших количествах жирные
кислоты частично используются в печени в синтезе липопротеинов
(гиперлипидемия), остальные распадаются до ацетил-КоА. Избыточные
количества ацетил-КоА, возникающие в результате неспособности цитратного цикла
полностью его утилизировать, превращаются в кетоновые тела (см. с. 304).
Кетоновые тела — ацетоуксусная и 3-гидроксимасляная кислоты —
повышают концентрацию протонов и влияют на физиологическую величину рН.
Вследствие этого может возникать тяжелый метаболический ацидоз
(диабетическая кома, см. с. 280). Образующийся ацетон придает дыханию
больных характерный запах. Кроме того, в моче увеличивается содержание анионов
кетоновых тел (кетонурия).
При неадекватном лечении сахарный диабет
может приводить к долгосрочным осложнениям: изменению состояния кровеносных
сосудов (диабетические ангиопатии), повреждению почек (нефропатии), нервной
системы и глаз, например хрусталика (катаракта).
Источник
Введение
Сахарный диабет — одна из серьезнейших проблем, масштабы которой продолжают увеличиваться и, которая касается людей всех возрастов и всех стран.
Сахарный диабет занимает третье место среди непосредственных причин смерти после сердечнососудистых и онкологических заболевании, поэтому решение многих вопросов, связанных с проблемой этого заболевания, поставлено во многих странах на уровень государственных задач [1].
В настоящее время во всех странах мира заболеваемость сахарным диабетом неуклонно растет. Число больных диабетом во всем мире составляет 120 млн. — (2,5% населения). Каждые 10-15 лет количество больных удваивается. На мой взгляд, проблема, связанная с заболеваемостью сахарным диабетом является серьёзной проблемой современности. Любой из видов сахарного диабета является опасным. При игнорировании лечения сахарного диабета последствия для здоровья человека могут быть катастрофическими.
Биохимия сахарного диабета
С биохимической точки зрения сахарный диабет — заболевание, которое наблюдается при абсолютном или относительном дефиците инсулина. Нехватка этого пептидного гормона отражается главным образом на обмене углеводов и липидов.
Инсулин синтезируется в β-клетках островков Лангерганса поджелудочной железы. Как и многие секреторные белки, предшественник гормона (препроинсулин) содержит сигнальный пептид, который направляет пептидную цепь внутрь эндоплазматического ретикулума, где после отщепления сигнального пептида и замыкания дисульфидных мостиков образуется проинсулин. Последний поступает в аппарат Гольджи и депонируется в клеточных везикулах, β-гранулах. В этих гранулах путем отщепления С-пептида образуется зрелый инсулин, который сохраняется в форме цинксодержащего гексамера вплоть до секреции.
Недостаточность инсулина ведет к глубоким нарушениям промежуточного метаболизма, что и наблюдается у больных сахарным диабетом.
Характерный признак заболевания — повышение концентрации глюкозы в крови с 5 мМ/л (90 мг/дл) до 9 мМ/л (160 мг/дл) и выше (гипергликемия, повышенный уровень глюкозы в крови). В мышцах и жировой ткани, двух наиболее важных потребителях глюкозы, нарушаются процессы усвоения и утилизации глюкозы в результате исчезновения из состава мембран белков-переносчиков глюкозы ГЛЮТ-4 (их появление в мембранах зависит от инсулина). В связи с дефицитом инсулина печень также утрачивает способность использовать глюкозу крови на синтез гликогена и ТАГ. Одновременно в связи с повышением в крови концентрации глюкагона и кортизола повышается глюконеогенез и усиливается протеолиз в мышцах. При сахарном диабете инсулин-глюкагоновый индекс снижен [3; с. 298].
Диагностика и лечение сахарного диабета
Диагноз сахарного диабета часто можно поставить уже на основе жалоб больного на полиурию, полидипсию, полифагию, ощущение сухости во рту. Однако нередко необходимы специальные исследования, в том числе лабораторные.
Основные традиционные методы лечения ИЗСД — это диетотерапия, инсулинотерапия, а также специфические методы лечения осложнений. К диете при лечении диабета предъявляют строгие требования: 4–5-кратный прием пищи в течение суток, исключение легкоусвояемых («быстрых») углеводов (сахара, пива, спиртных напитков, сиропов, соков, сладких вин, пирожных, печенья, бананов, винограда и подобных им продуктов). Иногда соблюдение диеты можно использовать как единственный метод лечения. Однако гораздо чаще приходится прибегать и к другим методам, прежде всего к инсулинотерапии. Инсулинотерапия остается основным методом лечения. Она имеет целью поддерживать концентрацию инсулина в крови и препятствовать нарушениям складирования энергоносителей, в основном гликогена и жиров. Сахаропонижающие препараты наиболее широко и эффективно применяются для лечения ИНСД (инсулиннезаваисимого сахарного диабета). Они представляют собой производные сульфонилмочевины или бигуаниды. Механизм действия этих лекарств, найденных эмпирически, до сих пор остается не вполне ясным. Общим для них является то, что они снижают концентрацию глюкозы в крови [3; с. 303].
Диетотерапия
При любых клинических формах СД всегда назначается определенная диета. Основные принципы данной системы лечения сводятся к следующим параметрам:
– индивидуальный подбор суточной калорийности питания;
– исключение из рациона легкоусвояемых углеводов;
– обязательное содержание физиологических количеств белков, жиров, углеводов, витаминов и минеральных веществ;
– питание должно быть дробным, причем калории и углеводы необходимо равномерно распределять на каждый прием пищи.
Суточная калорийность продуктов питания для каждого отдельного случая рассчитывается индивидуально, с учетом массы тела больного и ежедневной физической нагрузки, которой он подвергается. Если физическая нагрузка умеренная, то диета строится из расчета 30–35 ккал на 1 кг идеальной массы тела, при этом учитывается рост в сантиметрах минус 100.
Содержание белков, жиров и углеводов в пище должно находиться в соотношении, близком к физиологическому.
Рафинированные углеводы следует по возможности исключить из рациона питания или свести их содержание к минимуму.
Содержание холестерина и насыщенных жиров необходимо также свести к меньшему количеству, чем обычно.
Принимать пищу следует дробно – 4–6 раз в день. Подобная система позволит улучшить процесс усвояемости содержащихся в продуктах питания полезных веществ, особенно при наличии минимальной гипергликемии и глюкозурии [2].
Выводы
Причины возникновения сахарного диабета могут быть самые различные. Зачастую их нелегко определить. Однако в каждом отдельном случае выявить эти причины крайне необходимо, а для этого необходимо проводить тщательное обследование больного. В противном случае тот или иной курс терапии, который назначает врач, может не дать положительного результата.
Наконец, еще раз необходимо указать на такой неблагоприятный фактор, отрицательно влияющий на развитие сахарного диабета, как неправильное питание. Возникновению болезни способствует длительное переедание, особенно употребление продуктов, содержащих большое количество углеводов. Об этом свидетельствует уже тот факт, что часто с сахарным диабетом сочетается и ожирение. Установлено, что среди людей, у которых вес превышает нормальный более чем на 20%, сахарный диабет встречается в 10 раз чаще, чем среди лиц с нормальным весом. Поэтому правильному питанию нужно уделять большее внимание, чтобы предотвратить риск заболевания сахарным диабетом.
Список литературы:
- Аметов А.С., Грановская-Цветкова А.М., Казей Н.С. Инсулиннезависимый сахарный диабет: основы патогенеза и терапии. – М.: Российская Медицинская Академия Минздрава РФ, 1995. [электронный ресурс] – Режим доступа. – URL: https://sibac.info/studconf/natur/xl (дата обращения 07.04.2016).
- Нестерова А.В. Лечебное питание при сахарном диабете. [электронный ресурс] – Режим доступа. – URL: https://www.e-reading.mobi/book.php?book=68572 (дата обращения 07.04.2016).
- Северин Е.С., Алейникова Т.Л., Осипов Е.В., Силаева С.А. Биологическая химия. – М.: «Медицинское информационное агенство», 2008. – 361 с.
Источник
РАЗДЕЛ 11. ГОРМОНАЛЬНАЯ РЕГУЛЯЦИЯ ОБМЕНА ВЕЩЕСТВ И ФУНКЦИЙ ОРГАНИЗМА
V. Изменения гормонального статуса и метаболизма при сахарном диабете
Сахарный диабет — заболевание, возникающее вследствие абсолютного или относительного дефицита инсулина.
А. Основные клинические формы сахарного диабета
Согласно данным Всемирной организации здравоохранения, сахарный диабет классифицируют с учётом различия генетических факторов и клинического течения на две основные формы: диабет I типа — инсулинзависимый (ИЗСД), и диабет II типа — инсулиннезависимый (ИНСД).
1. Инсулинзависимый сахарный диабет
Инсулинзависимый сахарный диабет — заболевание, вызываемое разрушением β-клеток островков Лангерханса поджелудочной железы.
Деструкция β-клеток — результат аутоиммунных реакций. В аутоиммунной реакции принимают участие лимфоциты и макрофаги (моноциты). Эти клетки продуцируют цитокины, которые либо непосредственно повреждают β- клетки, либо опосредуют клеточные реакции против β-клеток.
Провоцировать возникновение диабета I типа может вирусная инфекция, вызывающая деструкцию b-клеток. К таким вирусам, называемым β- цитотропными, относят вирусы оспы, краснухи, кори, цитомегаловирус, эпидемического паротита, Коксаки, аденовирус. Некоторые β-цитотропные вирусы вызывают лизис β-клеток.
Известны некоторые токсические вещества, например, такие как производные нитрозомочевины и другие нитро- или аминосодержащие соединения, избирательно поражающие β-клетки и индуцирующие аутоиммунную реакцию. Кроме того, ИЗСД может быть результатом частичного генетически обусловленного дефекта системы иммунологического надзора и сочетаться с другими аутоиммунными заболеваниями.
На долю ИЗСД приходится примерно 25-30% всех случаев сахарного диабета. Как правило, разрушение β-клеток происходит медленно, и начало заболевания не сопровождается нарушениями метаболизма. Когда погибает 80 — 95% клеток, возникает абсолютный дефицит инсулина, и развиваются тяжёлые метаболические нарушения. ИЗСД поражает в большинстве случаев детей, подростков и молодых людей, но может проявиться в любом возрасте (начиная с годовалого).
2. Инсулинонезависимый сахарный диабет
Инсулинонезависимый сахарный диабет — общее название нескольких заболеваний, развивающихся в результате относительного дефицита инсулина, возникающего вследствие нарушения секреции инсулина, нарушения превращения проинсулина в инсулин, повышения скорости катаболизма инсулина, а также повреждения механизмов передачи инсулинового сигнала в клетки-мишени (например, дефекта рецептора инсулина, повреждения внутриклеточных посредников инсулинового сигнала и др.). ИНСД поражает людей, как правило, старше 40 лет. Сахарный диабет II типа характеризуется высокой частотой семейных форм. Риск ИНСД у ближайших родственников больного достигает 50%, тогда как при ИЗСД он не превышает 10%. Заболевание поражает преимущественно жителей развитых стран, особенно горожан.
Возможными причинами ИНСД могут быть: образование антител к рецепторам инсулина; генетический дефект пострецепторного аппарата инсулинзависимых тканей; нарушения регуляции секреции инсулина. К факторам, определяющим развитие и клиническое течение болезни, относят ожирение, неправильный режим питания, малоподвижный образ жизни, стресс.
Мутации генов, контролирующих секрецию инсулина, энергетический обмен в β-клетках и обмен глюкозы в клетках-мишенях инсулина, приводят к возникновению нескольких форм ИНСД с аутосомно-доминантным наследованием.
Основным провоцирующим фактором инсулинонезависимого диабета служит ожирение. Этот тип диабета часто сочетается с гиперинсулинемией, что способствует ожирению. Таким образом, ожирение, с одной стороны, важнейший фактор риска, а с другой — одно из ранних проявлений сахарного диабета.
Б. Изменения метаболизма при сахарном диабете
При сахарном диабете, как правило, соотношение инсулин/глюкагон снижено. При этом ослабевает стимуляция процессов депонирования гликогена и жиров, и усиливается мобилизация запасов энергоносителей. Печень, мышцы и жировая ткань даже после приёма пищи функционируют в режиме постабсорбтивного состояния.
1. Симптомы сахарного диабета
Для всех форм диабета характерно повышение концентрации глюкозы в крови — гипергликемия. После приёма пищи концентрация глюкозы может достигать 300 — 500 мг/дл и сохраняется на высоком уровне в постабсорбтивном периоде, т. е. снижается толерантность к глюкозе. Снижение толерантности к глюкозе наблюдают в случаях скрытой (латентной) формы сахарного диабета. В этих случаях у людей отсутствуют жалобы и клинические симптомы, характерные для сахарного диабета, а концентрация глюкозы в крови натощак соответствует норме. Однако использование провокационных проб (например, сахарной нагрузки) выявляет снижение толерантности к глюкозе (рис. 11-30).
Рис. 11-30. Изменение толерантности к глюкозе у больных скрытой формой сахарного диабета. Определение толерантности к глюкозе используют для диагностики сахарного диабета. Обследуемый принимает раствор глюкозы из расчёта 1 г на 1 кг массы тела (сахарная нагрузка). Концентрацию глюкозы в крови измеряют в течение 2-3 ч с интервалами в 30 мин. 1 — у здорового человека; 2 — у больного сахарным диабетом.

Повышение концентрации глюкозы в плазме крови обусловлено снижением скорости использования глюкозы тканями вследствие недостатка инсулина или снижения биологического действия инсулина в тканях-мишенях.
При дефиците инсулина уменьшается количество белков-переносчиков глюкозы (ГЛЮТ-4) на мембранах инсулинзависимых клеток (жировой ткани и мышц). В мышцах и печени глюкоза не депонируется в виде гликогена, в жировой ткани уменьшается скорость синтеза и депонирования жиров. Кроме того, при снижении инсулин-глюкагонового индекса активируется глюконеогенез из аминокислот, глицерола и лактата. Повышение концентрации глюкозы в крови при сахарном диабете превышает концентрационный почечный порог, что становится причиной выделения глюкозы с мочой (глюкозурия). В норме проксимальные канальцы почек реабсорбируют всю фильтрующуюся в клубочках глюкозу, если её уровень не превышает 8,9 ммоль/л (160 мг/дл).
К характерным признакам сахарного диабета относят также повышение концентрации в крови кетоновых тел — кетонемия. При низком соотношении инсулин/глюкагон жиры не депонируются, а ускоряется их катаболизм, так как гормончувствительная липаза в жировой ткани находится в фосфорилированной активной форме. Концентрация неэтерифицированных жирных кислот в крови повышается. Печень захватывает жирные кислоты, окисляет их до ацетил-КоА, который, в свою очередь, превращается в β-гидроксимасляную и ацетоуксусную кислоты. В тканях ацетоацетат частично декарбоксилируется до ацетона, запах которого исходит от больных сахарным диабетом и ощущается даже на расстоянии. Увеличение концентрации кетоновых тел в крови (выше 20 мг/дл, иногда до 100 мг/дл) приводит к кетонурии. Накопление кетоновых тел снижает буферную ёмкость крови и вызывает ацидоз.
Ещё один характерный признак сахарного диабета — повышенный уровень в крови липопротеинов (в основном, ЛПОНП) — гиперлипопротеинемия. Пищевые жиры не депонируются в жировой ткани вследствие ослабления процессов запасания, а поступают в печень, где частично превращаются в триацилглицеролы, которые транспортируются из печени в составе ЛПОНП.
При сахарном диабете дефицит инсулина приводит к снижению скорости синтеза белков в организме и усилению распада белков. Это вызывает повышение концентрации аминокислот в крови. Аминокислоты поступают в печень и дезаминируются. Безазотистые остатки гли- когенных аминокислот включаются в глюконеогенез, что ещё более усиливает гипергликемию. Образующийся при этом аммиак вступает в орнитиновый цикл, что приводит к увеличению концентрации мочевины в крови и, соответственно, в моче — азотемия и азотурия.
Высокие концентрации глюкозы, кетоновых тел, мочевины требуют усиленной экскреции их из организма. Поскольку концентрационная способность почек ограничена, резко увеличивается выделение большого количества воды, в результате чего может наступить обезвоживание организма. Выделение мочи у больных возрастает в несколько раз и в некоторых случаях достигает 8 — 9 л в сутки, но чаще не превышает 3 — 4 л — полиурия. Потеря воды вызывает постоянную жажду — полидипсия.
2. Острые осложнения сахарного диабета. Механизмы развития диабетической комы
Нарушения обмена углеводов, жиров и белков при сахарном диабете могут приводить к развитию коматозных состояний (острые осложнения). Диабетическая кома проявляется в резком нарушении всех функций организма с потерей сознания. Основные предшественники диабетической комы — ацидоз и дегидратация тканей (рис. 11-31).
Рис. 11-31. Изменение метаболизма при сахарном диабете и причины диабетической комы.
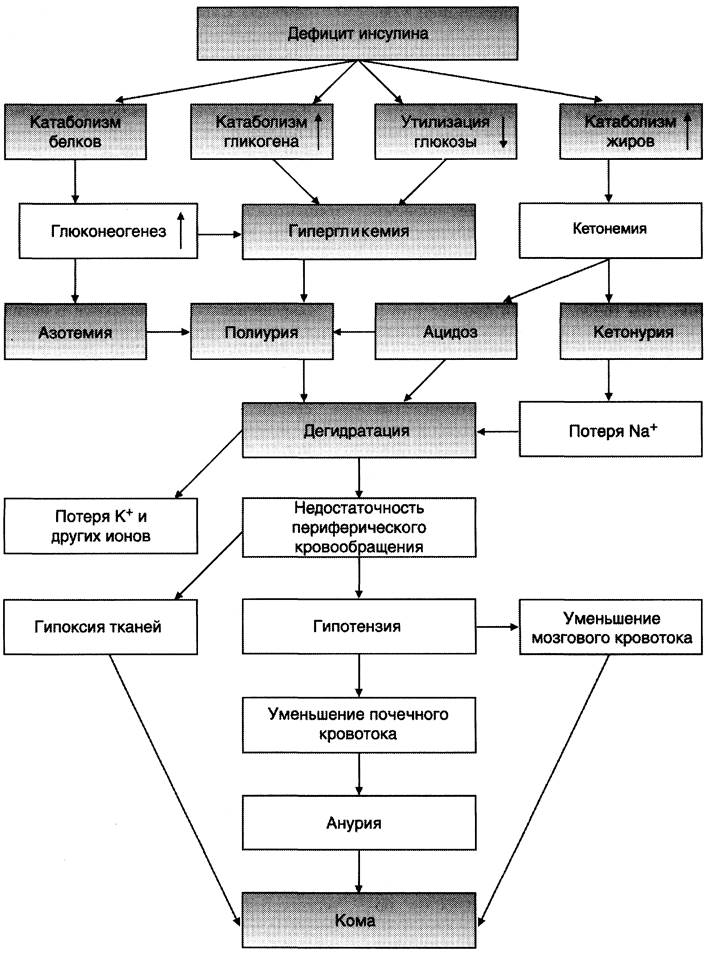
Параллельно кетоацидозу при декомпенсации диабета развивается нарушение водно-электролитного обмена. В его основе лежит гипергликемия, сопровождающаяся повышением осмотического давления в сосудистом русле. Для сохранения осмолярности начинается компенсаторное перемещение жидкости из клеток и внеклеточного пространства в сосудистое русло. Это ведёт к потере тканями воды и электролитов, прежде всего ионов Nа+, К+, Сl-, НСO3. В результате развиваются тяжёлая клеточная дегидратация и дефицит внутриклеточных ионов (прежде всего К+), затем возникает общая дегидратация. Это приводит к снижению периферического кровообращения, уменьшению мозгового и почечного кровотока и гипоксии. Диабетическая кома развивается медленно, в течение нескольких дней, но иногда может возникнуть и в течение нескольких часов. Первыми признаками могут быть тошнота, рвота, заторможенность. АД у больных снижено.
Коматозные состояния при сахарном диабете могут проявляться в трёх основных формах: кетоацидотической, гиперосмолярной и лактоацидотической. Для кетоацидотической комы характерны выраженный дефицит инсулина, кетоацидоз, полиурия, полидипсия. Гипергликемия (20 — 30 ммоль/л), обусловленная инсулиновой недостаточностью, сопровождается большими потерями жидкости и электролитов, дегидратацией и гиперосмоляльностью плазмы. Общая концентрация кетоновых тел достигает 100 мг/дл и выше.
При гиперосмолярной коме наблюдают чрезвычайно высокие уровни глюкозы в плазме крови, полиурию, полидипсию, всегда проявляется тяжёлая дегидратация. Предполагают, что у большинства больных гипергликемия обусловлена сопутствующим нарушением функции почек. Кетоновые тела в сыворотке крови обычно не определяются.
При лактоацидотической коме преобладают гипотония, снижение периферического кровообращения, гипоксия тканей, приводящая к смещению метаболизма в сторону анаэробного гликолиза, что обусловливает повышение концентрации молочной кислоты в крови (лактоацидоз).
Разные варианты диабетической комы в чистом виде практически не встречаются. Их возникновение может быть обусловлено разными факторами, например, инфекционными заболеваниями, травмами, хирургическими вмешательствами, токсическими соединениями и др.
3. Поздние осложнения сахарного диабета
Главная причина поздних осложнений сахарного диабета — гипергликемия. Гипергликемия приводит к повреждению кровеносных сосудов и нарушению функций различных тканей и органов.
Одним из основных механизмов повреждения тканей при сахарном диабете является гликозилирование белков, приводящее к изменению их конформации и функций. Некоторые белки в норме содержат углеводные компоненты, причём образование таких гликопротеинов протекает ферментативно (например, образование гликопротеиновых гормонов аденогипофиза). Однако в организме человека может происходить и неферментативное взаимодействие глюкозы со свободными аминогруппами белков — неферментативное гликозилирование белков. В тканях здоровых людей эта реакция протекает медленно. При гипергликемии процесс гликозилирования ускоряется. Степень гликозилирования белков зависит от скорости их обновления. В медленно обменивающихся белках накапливается больше изменений. К одним из первых признаков сахарного диабета относят увеличение в 2—3 раза количества гликозилирован- ного гемоглобина (норма НbА1С 5,8 — 7,2%). Другим примером медленно обменивающихся белков служат кристаллины — белки хрусталика. При гликозилировании кристаллины образуют многомолекулярные агрегаты, увеличивающие преломляющую способность хрусталика. Прозрачность хрусталика уменьшается, возникает его помутнение, или катаракта.
К медленно обменивающимся белкам относятся белки межклеточного матрикса, базальных мембран. Утолщение базальных мембран, одно из характерных осложнений сахарного диабета, приводит к развитию диабетических ангиопатий.
Причиной многих поздних осложнений сахарного диабета также служит повышение скорости превращения глюкозы в сорбитол (см. раздел 7).
• Реакция превращения глюкозы в шестиатомный спирт (сорбитол) катализируется ферментом альдозоредуктазой. Сорбитол не используется в других метаболических путях, а скорость его диффузии из клеток невелика. У больных сахарным диабетом сорбитол накапливается в сетчатке и хрусталике глаза, клетках клубочков почек, шванновских клетках, в эндотелии.
• Сорбитол в высоких концентрациях токсичен для клеток. Его накопление в нейронах приводит к увеличению осмотического давления, набуханию клеток и отёку тканей. Так, например, помутнение хрусталика может развиться вследствие вызванного накоплением сорбитола набухания хрусталика и нарушения упорядоченной структуры кристаллинов.
Диабетические ангиопатии. Диабетические ангиопатии обусловлены прежде всего поражением базальных мембран сосудов. При высокой концентрации глюкозы в плазме крови протеогликаны, коллагены, гликопротеины гликозилируются, нарушается обмен и соотношение между компонентами базальных мембран, нарушается их структурная организация.
Макроангиопатии проявляются в поражениях крупных и средних сосудов сердца, мозга, нижних конечностей. Патологические изменения во внутренней оболочке артерий и повреждения артериальной стенки в средних и наружных слоях — следствие гликозилирования базальных мембран и белков межклеточного матрикса (коллагена и эластина), что приводит к снижению эластичности артерий. В сочетании с гиперлипидемией это может быть причиной развития атеросклероза. При сахарном диабете атеросклероз встречается чаще, развивается в более раннем возрасте и прогрессирует значительно быстрее, чем в отсутствие диабета.
Микроангиопатии — результат повреждения капилляров и мелких сосудов. Проявляются в форме нефро-, нейро- и ретинопатии.
Нефропатия развивается примерно у трети больных сахарным диабетом. Электронно-микроскопические изменения базальной мембраны в почечных клубочках можно обнаружить уже на первом году после установления диагноза. Однако у большинства больных клинические признаки диабетической нефропатии проявляются через 10 — 15 лет существования диабета. Признаком ранних стадий нефропатии служит микроальбуминурия (в пределах 30 — 300 мг/сут), которая в дальнейшем развивается до классического нефротического синдрома, характеризующегося высокой протеинурией, гипоальбуминемией и отёками.
Ретинопатия, самое серьёзное осложнение сахарного диабета и наиболее частая причина слепоты, развивается у 60 — 80% больных сахарным диабетом. На ранних стадиях развивается базальная ретинопатия, которая проявляется в кровоизлияниях в сетчатку, расширении сосудов сетчатки, отёках. Если изменения не затрагивают жёлтого пятна, потеря зрения обычно не происходит. В дальнейшем может развиться пролиферативная ретинопатия, проявляющаяся в новообразовании сосудов сетчатки и стекловидного тела. Ломкость и высокая проницаемость новообразованных сосудов определяют частые кровоизлияния в сетчатку или стекловидное тело. На месте тромбов развивается фиброз, приводящий к отслойке сетчатки и потере зрения.
В. Диагностика сахарного диабета
Обычно диагноз сахарного диабета можно поставить на основе классических симптомов сахарного диабета — гипергликемии, полиурии, полидипсии, полифагии, ощущения сухости во рту. Важнейшие биохимические признаки ИЗСД выявляют на основе:
• теста толерантности к глюкозе (см. рис. 11-30). Уровень глюкозы в плазме крови выше 10 ммоль/л через 2 ч после сахарной нагрузки свидетельствует о сахарном диабете;
• определения гликозилированного гемоглобина. При сахарном диабете уровень НbА1C, в норме составляющий около 5% от всего содержания гемоглобина, увеличивается в 2 — 3 раза;
• отсутствия или низкого уровня инсулина и С-пептида в крови и моче. В норме инсулин и С-пептид секретируются в эквимолярных концентрациях. Поскольку печенью задерживается примерно 2/3 инсулина, соотношение инсулин/С-пептид в воротной вене и периферических сосудах в норме составляет 1/3. Величина уровня С-пептида в сыворотке или моче позволяет достаточно точно оценить функциональное состояние β-клеток;
• альбуминурии. При сахарном диабете суточное выведение альбумина составляет примерно 30 — 300 мг — микроальбуминурия (в норме около 8 мг).
Поскольку ИНСД развивается значительно медленнее, классические клинические симптомы, гипергликемию и дефицит инсулина диагностируют позднее, часто в сочетании с симптомами поздних осложнений сахарного диабета.
Г. Подходы к лечению сахарного диабета
Лечение сахарного диабета зависит от его типа (I или II), является комплексным и включает диету, применение сахаропонижающих средств, инсулинотерапию, а также профилактику и лечение осложнений.
Современные сахаропонижающие препараты делят на две основные группы: производные сульфонилмочевины и бигуаниды. К препаратам, действие которых направлено на стимуляцию секреции инсулина, относят производные сульфонилмочевины (например, манинил). Механизм действия препаратов сульфонилмочевины объясняют их влиянием на функцию АТФ-чувствительных К+-каналов. Повышение внутриклеточной концентрации К+ приводит к деполяризации мембраны и ускорению транспорта ионов кальция в клетку, вследствие чего стимулируется секреция инсулина.
Другую основную группу сахаропонижающих препаратов составляют бигуаниды. По данным некоторых исследований, бигуаниды увеличивают количество переносчиков глюкозы ГЛЮТ-4 на поверхности мембран клеток жировой ткани и мышц.
К перспективным методам лечения сахарного диабета относят следующие: трансплантация островков поджелудочной железы или изолированных β-клеток, трансплантация генетически реконструированных клеток, а также стимуляция регенерации панкреатических островков.
?
